「ビタミンC=美白や美容のための栄養素」
そんなイメージを持っている方は多いかもしれません。
しかし実際のビタミンCは、肌だけでなく、血管、免疫、ホルモン、代謝など、体のあらゆる機能を支える“基礎インフラ”のような存在です。
不足すると、肌トラブルだけでなく、疲れやすさや回復力の低下といった不調にも関わることが知られています。
また医療現場では、皮膚疾患や貧血治療、回復期の栄養補助など、さまざまな場面で処方薬としても使用されています。
この記事では、薬剤師の視点から、
「なぜビタミンCが体に必要なのか」を仕組みからわかりやすく解説します。
- ビタミンCの本当の働き
- 美容・健康への科学的な影響
- 効率のよい摂取方法
- 医療現場での使われ方
読み終えるころには、ビタミンCが「特別な栄養素」ではなく、毎日の体調を支える“土台”である理由が理解できるはずです。
まずは、ビタミンCの基本的な性質と生理作用を理解することで、その美容効果や健康への影響がどのように生まれるのかを整理していきます。
① ビタミンCの特徴と生理作用
■ビタミンCとは
ビタミンC(アスコルビン酸)は人間にとって重要な栄養素でありながら、体内で合成することができません。
そのため、食事やサプリメントからの摂取が必須です。
ビタミンC(アスコルビン酸)は小腸で吸収され、特にストレスや代謝の活発な副腎、脳、肝臓、眼の水晶体、白血球に高濃度で分布・貯蔵されます。
■構造と特徴
構造式を見るとわかりますが、ビタミンCは非常に酸化されやすい構造をしています。
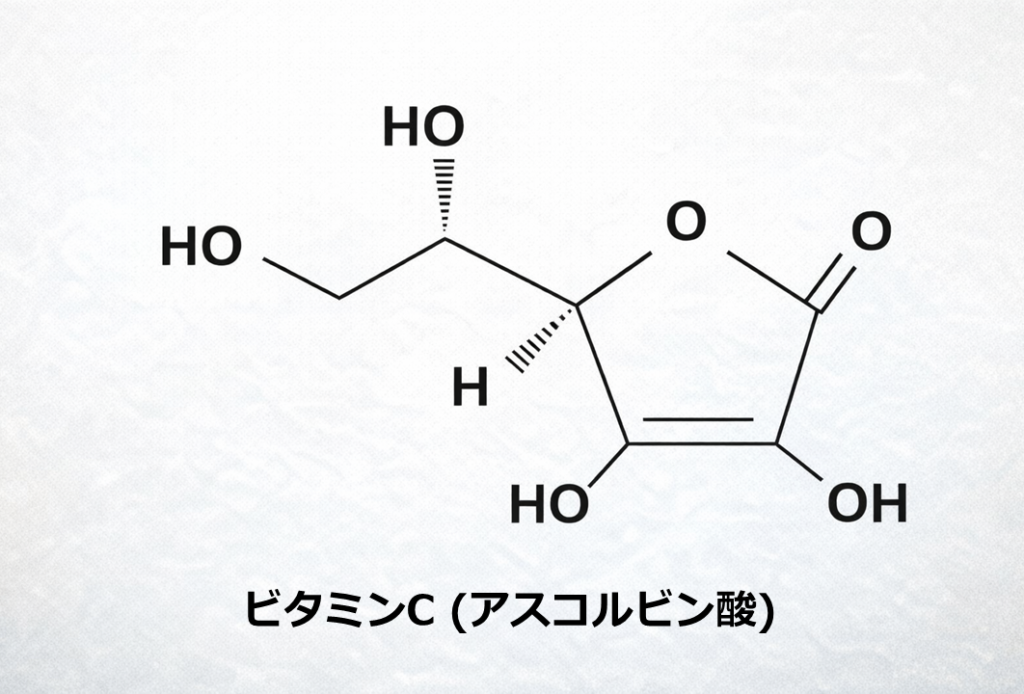
特に、五員環に付いている水酸基(–OH)に注目すると、この水酸基が酸化されやすく、H(水素)が外れやすいのです。この性質こそが、後述する「抗酸化作用」の正体となります。
■ビタミンCの主な生理作用
ビタミンCの働きは多岐にわたりますが、特に重要なのは以下の点です。
【1】コラーゲン合成に必須
コラーゲンは、体内で皮膚・血管・骨・軟骨の強度を保つ重要なタンパク質です。
食事から摂取したコラーゲンは、いったん体内でアミノ酸に分解され、その後あらためてコラーゲンとして合成されます。
そのため、摂取したコラーゲンがそのまま体内で利用されるわけではありません。
コラーゲンは、3本のペプチド鎖が複雑に絡み合った「三重らせん構造」をしており、この構造を作る過程でビタミンCが酵素反応を助ける重要な役割を果たします。
つまり、ビタミンCが十分にあることでコラーゲン合成はスムーズに進みますが、ビタミンCが不足すると、コラーゲンの合成が滞ってしまいます。
【2】抗酸化作用
体内で活性酸素が過剰に生成されると、その酸化作用により老化(シミ・シワ)や動脈硬化、がん、糖尿病などのリスクを高めることが知られています。
ビタミンCは、不安定で酸化力の強い活性酸素に電子を1つ提供し、還元して安定化させる働きを持ちます。
これにより紫外線などによる酸化ダメージを軽減し、シミやシワの予防に寄与すると考えられています。
また、血中のLDLコレステロールの酸化を抑制し、血管内皮へのダメージを軽減することで、動脈硬化の予防にも関与します。
さらに、コレステロールから胆汁酸が合成される過程にもビタミンCが関与するとされ、脂質代謝の維持にも関わっています。
加えて、ビタミンEなど他の抗酸化物質が酸化された際には、それらを還元して再活性化させる働きもあり、体内の抗酸化ネットワークを支える重要な役割を担っています。
【3】免疫機能の向上
白血球(好中球やリンパ球)の内部には、ビタミンCが血中よりも高濃度で存在しています。
ビタミンCは、白血球の遊走能や貪食能をサポートし、病原体に対する防御機能の維持に関与し、免疫反応の過程で発生する活性酸素から白血球自身を保護する抗酸化作用も担っています。
感染症や強いストレス状態では体内のビタミンCが消費されやすくなることが知られており、不足しないよう日常的に摂取することが重要です。
なお、ビタミンCの補給により風邪の発症を完全に防げるわけではありませんが、一般集団では予防効果は限定的ですが、強い運動負荷や寒冷環境下では発症率低下が報告されています。
【4】鉄の吸収促進
ビタミンCは、吸収されにくい非ヘム鉄(Fe³⁺)を、吸収されやすい二価鉄(Fe²⁺)へと還元する働きを持っています。
野菜や穀物、豆類に含まれる非ヘム鉄はそのままでは吸収率が低いですが、ビタミンCと一緒に摂取することで吸収率が高まります。
そのため、鉄欠乏性貧血の治療においては、鉄剤とビタミンCを併用することがあります。
【5】ホルモン合成の補助
ビタミンCは、体内でホルモンや神経伝達物質を作る際に必要な補助因子として働きます。
ストレスを感じると、副腎から分泌されるコルチゾールなどのストレス対抗ホルモンの生成にビタミンCが使われるため、体内での消費量が増えると考えられています。
また、脳や神経ではドーパミンやノルアドレナリンといった神経伝達物質の合成にも関与しており、気分や集中力の維持にも関係します。
さらに、セロトニンや睡眠ホルモンであるメラトニンの生成にも関わることから、ストレス応答や睡眠リズムを支える栄養素の一つとされています。
ビタミンCが不足すると、これらのホルモンや神経伝達物質の働きが十分に保たれず、疲れやすい、ストレスに弱くなる、気分の落ち込み、集中力低下、睡眠の質の低下などの不調が起こりやすくなる可能性があります。
【6】生体異物の代謝・解毒をサポート
ビタミンCは、体内に入った薬物や汚染物質、重金属などの「生体異物(ゼノバイオティクス)」を、体外へ排出しやすくする解毒過程を支える働きがあると考えられています。
これらの異物は主に肝臓で代謝されますが、その中心となる酵素が、シトクロームP450(肝臓で薬や有害物質を分解する酵素)です。ビタミンCは、この酵素系の働きを維持し、異物の代謝がスムーズに行われる環境を支える役割を担っています。
また、消化管内で発生する可能性のあるニトロソアミンなどの発がん性物質の生成を抑える働きも報告されています。
そのためビタミンCは、体内に不要な物質を溜め込みにくくし、日常的な解毒機能を支える栄養素の一つと考えられています。
② ビタミンCの美容効果
■メラニン生成の抑制
ビタミンCは、メラニン生成に関与する酵素「チロシナーゼ」の活性を抑制します。
これにより、以下の効果が期待できます。
- シミ・そばかすの予防
- 肌の明るさを保つ(美白効果)
チロシナーゼは、メラノサイト(色素細胞)内でメラニン生成を促進する酵素です。
メラニンは本来、紫外線などの刺激から肌を守る重要な防御機構ですが、紫外線刺激やターンオーバーの乱れによって過剰に生成・蓄積すると、シミや黒ずみ、色素沈着の原因となります。
多くの美白成分は、このチロシナーゼの働きを抑えることで、メラニンの過剰生成を防ぎ、肌を明るく保つ作用を示します。
ただし、ビタミンCは既にできたシミを完全に消すものではなく、主に新たなメラニン生成を抑える働きが中心です。そのため、継続的なケアとして取り入れることが重要とされています。
■コラーゲン生成が促進されるとどうなる?
体内でコラーゲンが十分に維持されると、組織の構造が安定し、皮膚や血管などの機能が健やかに保たれます。
コラーゲンは特に皮膚の真皮層に多く存在し、網目状の構造を作ることで肌の土台を支えています。この構造が保たれることで、
- 肌のハリ・弾力の維持
- 小じわの予防
- 水分を保持しやすい状態の維持
- 傷の治りやすさの維持
などにつながります。
また、コラーゲンは血管や関節、骨にも存在しており、体全体のしなやかさや強度の維持にも関与しています。
加齢や紫外線、酸化ストレスによってコラーゲンは徐々に減少・劣化するため、体内で正常なコラーゲン代謝が保たれることが、肌や身体機能の維持に重要と考えられています。
■皮脂抑制・ニキビ予防
ビタミンCには皮脂分泌を穏やかに調整する作用があり、ニキビ予防にも関与します。
ビタミンCは抗酸化作用により皮脂の酸化を防ぎ、炎症を起こしにくい状態を保ち、皮脂量を適度に抑えることでアクネ菌の増殖を抑制し、ニキビができにくい肌環境づくりに寄与します。
さらに、コラーゲン合成をサポートすることで毛穴周囲の皮膚構造を整え、毛穴の目立ちにくさにも関与すると考えられています。
その結果、以下のような効果が期待されます。
- ニキビの予防
- 毛穴の目立ちにくさ
- 肌荒れの改善サポート
ただし、重症ニキビでは外用薬や内服治療が必要となるため、症状が続く場合は皮膚科受診が推奨されます。
■ターンオーバーの正常化
ターンオーバーとは、皮膚の細胞が生まれてから角質となり、自然に剥がれ落ちるまでの「肌の生まれ変わり」のサイクルです。
健康な成人では約28日周期ですが、加齢や紫外線、睡眠不足、栄養不足などにより年齢とともに遅くなる傾向があります。
ビタミンCは抗酸化作用によって肌細胞を酸化ストレスから守り、正常な細胞分裂と再生環境をサポートし、ターンオーバーの乱れを整える働きが期待されます。
ターンオーバーが整うと古いメラニンが排出されやすくなり、くすみ改善や肌のキメ向上につながります。一方、乱れると角質が蓄積し、シミ・くすみ・ニキビなどの肌トラブルが起こりやすくなります。
③ 欠乏症・過剰症
■欠乏症
ビタミンCが著しく不足すると、「壊血病(かいけつびょう)」と呼ばれる欠乏症を引き起こします。壊血病ではコラーゲン合成が低下するため、歯肉出血や皮下出血、創傷治癒遅延などがみられます。
一方、現代では典型的な壊血病はまれですが、診断名がつかない程度のビタミンC不足でも、以下の症状が現れることがあります。
- 傷が治りにくい
- 疲労感・だるさ
- 免疫機能の低下(風邪をひきやすい)
■過剰症
ビタミンCは水溶性ビタミンのため、余分な量は尿中に排泄され、通常の食事で過剰になる心配はほとんどありません。
ただし、サプリメントなどで1日2,000mg以上を摂取すると、下痢・腹痛・吐き気などの消化器症状が起こることがあります。
また、尿路結石のリスクが高まる可能性もあり、特に腎機能障害のある方は注意が必要です。
④ ビタミンCの摂取量と摂取方法
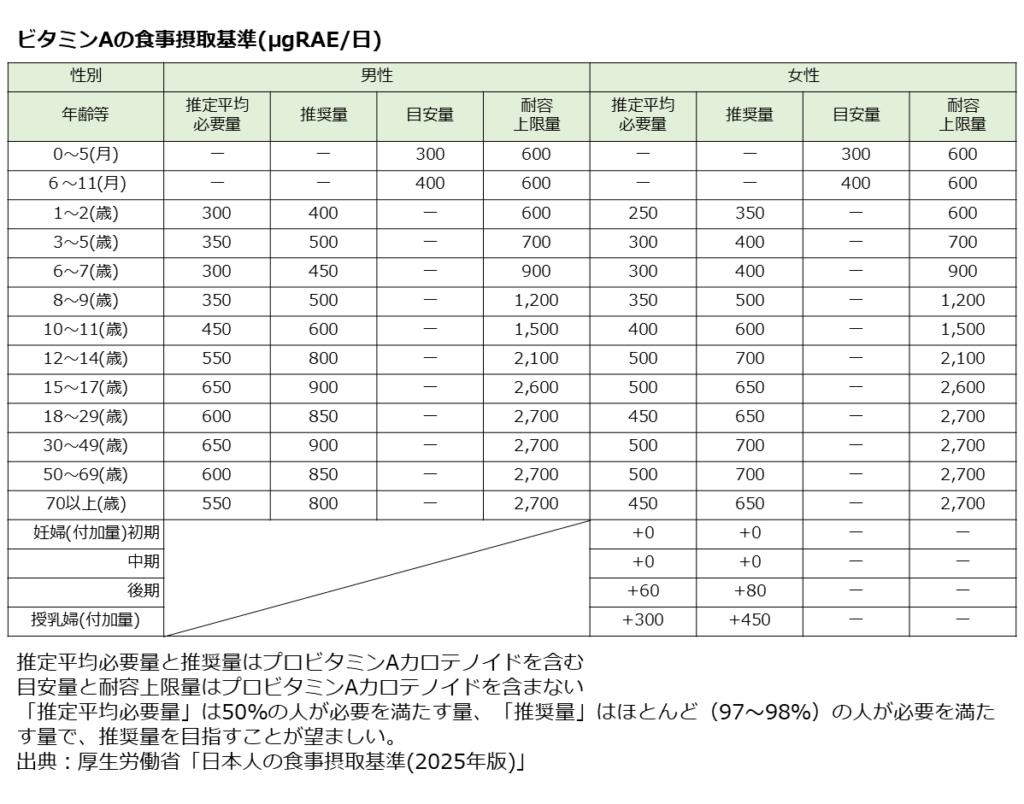
■食事摂取基準
以下のビタミンC 食事摂取基準の表を参考にされてください。
推奨量を日常的な摂取目標の目安とすることが望ましいです。
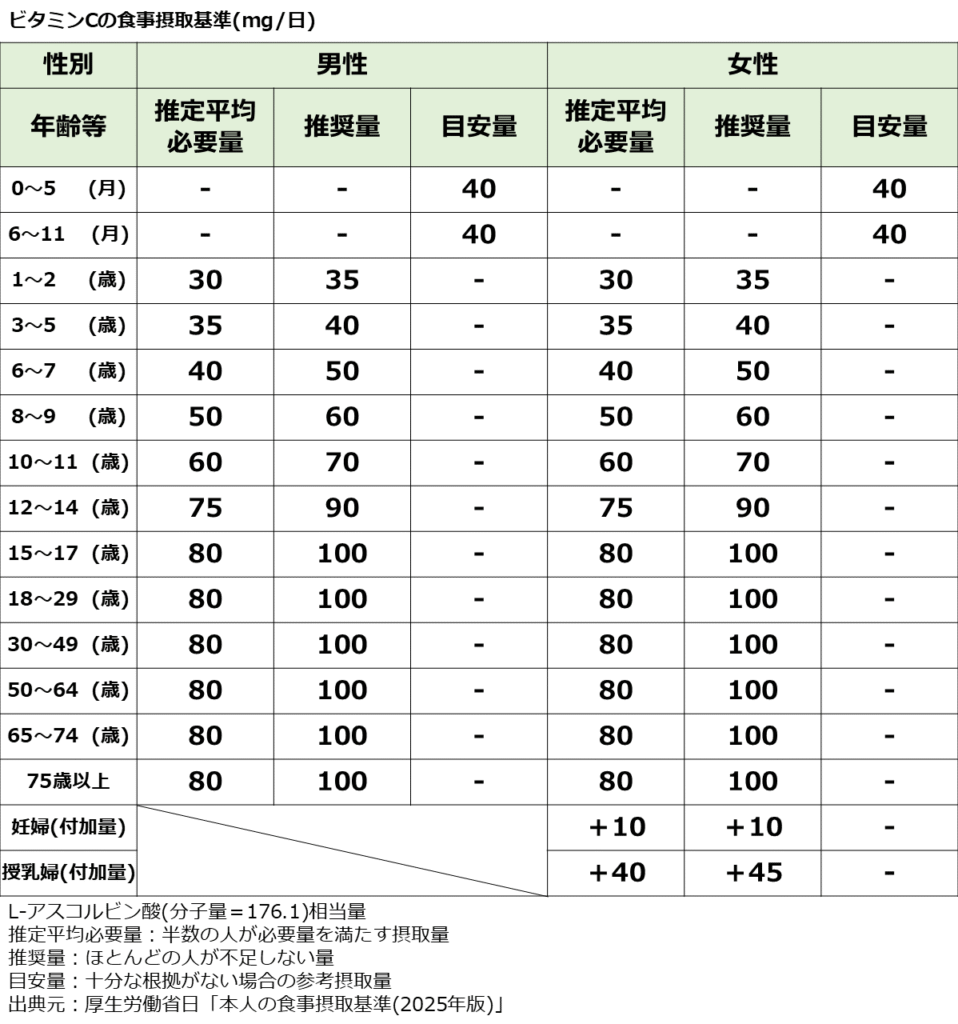
令和元年の国民健康・栄養調査より日本人のビタミンC摂取量は平均93.5㎎とされており、推奨量をやや下回る数字です。
しかし、飲酒の習慣のある人や喫煙者、感染症にかかっている方等はビタミンCが消費されてしまうので、より多くの摂取の必要がある場合があります。
また、偏食や野菜不足の方はビタミンCが不足している可能性が十分にあります。
さらには妊婦・授乳婦、ストレスを感じている人、美容・健康を意識する方は積極的な摂取を意識するとよいでしょう。
■効率的なビタミンCの摂り方(吸収率を高める食べ方・飲み方)
ビタミンCは体内で重要な働きをしますが、性質上失われやすい栄養素でもあります。主な特徴は次のとおりです。
これらの性質を理解すると、ビタミンCを無駄なく摂取するポイントが分かります。
- 水溶性ビタミン:水に溶けやすく、洗浄や調理中に流出しやすい
- 熱や空気に弱い:長時間の加熱や酸素への曝露で分解されやすい
- 体内に蓄積されにくい:余剰分は尿中へ排泄されてしまう
そのため、以下のような工夫をすると効率よく摂取できます。
- 野菜や果物は生食、または短時間加熱を意識する
- 水にさらしすぎない(切った後の長時間の流水は避ける)
- スープや味噌汁など、溶け出した栄養ごと摂れる調理法を活用する
- 一度に大量摂取せず、1日数回に分けて摂取する
ビタミンCは小腸で能動輸送によって吸収されますが、一度に大量に摂取すると吸収率が低下します。
さらに水溶性なので体内に蓄積されないため、数回に分けて摂取する方が効率よく体内に取り込まれます。
また、ビタミンCサプリメントは弱酸性のため、空腹時に摂取すると胃部不快感を生じることがあります。
吸収効率と胃への負担の両面から、食後の分割摂取が推奨されます。
■ビタミンCが多い食品
ビタミンCが多く含まれる野菜と果物を記載しています。
可食部100gあたりの含有量を示していますが、調理法や食材の部位、季節などによって多少前後します。
【1】ビタミンCが多い野菜
- 赤ピーマン (170㎎)
- 黄ピーマン (150㎎)
- ブロッコリー (140㎎)
- パセリ (120㎎)
- 菜の花 (110㎎)
- ケール (81㎎)
- ゴーヤ (76mg)
- ピーマン (76㎎)
- キャベツ (41㎎)
- 小松菜 (39㎎)
- ほうれん草 (35㎎)
- えだまめ (27㎎)
【2】ビタミンCが多い果物
- アセロラ (800~1700㎎)
- 黄色キウイ (140㎎)
- レモン (100㎎)
- 緑キウイ (71㎎)
- 柿 (70㎎)
- あけび (65㎎)
- いちご (62㎎)
- オレンジ (60㎎)
- かぼす果汁 (42㎎)
- ゆず果汁 (40㎎)
- なつみかん (38㎎)
- グレープフルーツ (36㎎)
- ライチ (36㎎)
- みかん (32㎎)
このようにビタミンCは野菜や果物に豊富に含まれており、バランスの良い食事を心がければ、十分な量を摂取することが可能です。
果物や野菜以外にも、実はイモ類にもビタミンCがあり、じゃがいもやサツマイモにも100gあたり約30㎎前後のビタミンCが含まれています。
野菜や果物との違いは、イモ類に含まれるビタミンCはデンプンに守られているため、加熱しても失われにくいという特徴があります。
フライドポテトや焼きイモにしても、調理条件によりますが、比較的多くのビタミンCが保持されることが知られています。
日常的には、特定の食品に偏るよりも、野菜、果物、イモ類を組み合わせて摂取することが、安定したビタミンC補給につながります。
⑤ビタミンCの処方薬と使われ方
■主な処方薬と特徴
【1】アスコルビン酸(ビタミンC製剤)
最も基本的なビタミンC製剤。ビタミンC補充や抗酸化作用を目的として幅広く使用される。
【2】ハイシー
アスコルビン酸を主成分とする製剤で、ビタミンC補給や皮膚疾患や代謝障害の補助療法などに用いられる。
【3】シナール配合錠
アスコルビン酸に加えて、パントテン酸カルシウム(ビタミンB5)を含有。
皮膚代謝のサポート目的で、にきび・色素沈着・肝斑などに処方されることが多い。
【4】アスコルビン酸注射・点滴製剤
経口摂取が困難な場合や、術後・重症患者・栄養管理目的などで使用される。
美容目的等で使用されることもある。
▪️どんな疾患で処方される?
【1】ビタミンC欠乏症(壊血病)
現在ではビタミンCの顕著な欠乏は稀ですが、以下の状況で発症リスクがあります。
- 栄養不足・偏食
- 妊娠・授乳期
- 高熱や炎症性疾患
- 甲状腺機能亢進症
- 長期の下痢
- 手術後・外傷・熱傷(やけど)など
ビタミンC欠乏により歯肉出血、皮下出血、創傷治癒遅延などの症状が出る場合があります。
【2】皮膚疾患(補助療法)
- にきび
- 湿疹・皮膚炎
- 炎症後色素沈着
- 肝斑
ビタミンCの抗酸化作用やメラニン生成抑制作用を目的として処方されます。
※単独で治す薬ではなく、外用薬や他の内服薬と併用されることが一般的です。
【3】鉄欠乏性貧血の補助療法
ビタミンCは鉄を吸収されやすい形(Fe³⁺→Fe²⁺)へ変換するため、鉄剤と併用されることがあります。
なお、日本で使用されている多くの経口鉄剤はすでに二価鉄製剤ですが、ビタミンCは鉄の溶解性を高めることで吸収をサポートすると考えられています。
実際の臨床では、このような併用例があります。
・フェロミア(クエン酸第一鉄ナトリウム)
・ビタミンC製剤
このような処方は鉄吸収効率の向上を目的としています。
【4】その他(代謝・回復補助)
ビタミンCは体内のさまざまな代謝反応やストレス応答に関与しており、全身状態の回復をサポートする目的で処方されることがあります。
- 薬物中毒時の補助療法
ビタミンCの抗酸化作用により、薬物や毒性物質によって生じる酸化ストレスの軽減を目的として使用されることがあります。
- 副腎機能低下時の補助
ビタミンCは副腎に高濃度に存在し、ストレス時には消費量が増加すると考えられています。そのため、副腎機能低下や強いストレス状態では補助的に用いられる場合があります。
- 術後、感染症、消耗状態
手術後や感染症、発熱などでは体内の酸化ストレスや栄養消費が増加します。回復期の栄養補助としてビタミンCが処方されることがあります。
ハイシーなどのビタミンC製剤は、このような全身状態の回復を目的として使用されることがあります。
なお、同じビタミンC製剤でもシナールとハイシーでは適応や使用目的が一部異なります。
皮膚代謝に関与するパンテトン酸を配合したシナールは主に皮膚症状の改善目的で用いられることが多く、比較的高用量のビタミンC補給を目的としてハイシーは、代謝補助や全身状態の改善を目的として使用されることが多いという特徴があります
▪️補足:ビタミンCは「補助療法」で使われることが多い
ビタミンCは主要な治療薬というより、体の回復や代謝をサポートする補助薬として処方されるケースが多いのが特徴です。
特に皮膚治療では即効性は乏しく、効果判定には時間が必要です。
皮膚のターンオーバー周期(約28日前後)を目安に、一定期間継続して服用することが勧められる場合があります。
また、美容目的のみの場合は保険適用外となり、自費診療となることもあります。
⑥ まとめ
ビタミンCは「美白のための特別な栄養素」というよりも、体のさまざまな機能を支える“土台”となる存在です。
肌、血管、骨、免疫、代謝・・・
これらすべてに関わるからこそ、 不足しないことが何より重要です。
まずは、普段の食事、偏食や生活習慣を見直し、 毎日安定して摂れているかを意識してみてください。